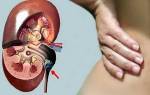
Заболевание хроническая почечная недостаточность диагностируется в том случае, если у пациента осталась жизнеспособной лишь пятая часть нефронов. Конечно, это количество неспособно полноценно справиться с полномерным выполнением всех функций. В особо патологических случаях возникают такие осложнения ХПН, как асептическое воспаление и энцефалопатия.
Терапия хронической почечной недостаточности и профилактика ХПН
Хроническая почечная недостаточность (ХПН) представляет собой осложнение многих, чаще хронических, заболеваний почек, обусловленное необратимой гибелью массы действующих нефронов. Для хронической почечной недостаточности характерна гибель не менее 80% нефронов. Это означает, что у больного остается и функционирует не более 20% нефронов, которые берут на себя всю функцию, однако с ней в полной мере не справляются. Именно потому, что оставшиеся нефроны полностью не справляются, осложнение носит название почечной недостаточности (или почечной несостоятельности).
Теперь вы понимаете, что когда при терапии хронической почечной недостаточности пытаются «промыть» почки бесконечными внутривенными введениями или вылечить ХПН какими-то экстренными курсами суперэффективной терапии, это выглядит наивно. Серьезные меры нужно предпринимать при профилактике ХПН. А когда хроническая почечная недостаточность развилась, лечение заключается не столько в терапии самой ХПН, сколько в терапии основного заболевания, вызвавшего это осложнение.
Но это еще не значит, что признаки ХПН — это конец жизненным планам и творческим перспективам. Проявления хронической почечной недостаточности — это начало, начало серьезной реорганизации образа жизни.
Для некоторых из нас мысль возникновения ХПН кажется шоком, а некоторые, и их большинство, вообще не знают, что это такое.
Причинами хронической почечной недостаточности могут быть:
- Сахарный диабет.
- Артериальная гипертония.
- Реже — хронический гломерулонефрит.
- Ишемическая болезнь почек.
- Кистозные болезни почек.
- Лекарственные поражения почек.
Как заподозрить развитие ХПН еще до обследования у врача? Сделать это непросто. Симптомы хронической почечной недостаточности встречаются и при других заболеваниях. Поэтому наличие некоторых из них не всегда говорит об этом осложнении. При ХПН часто больной отмечает увеличение количества ночных мочеиспусканий, обычно их больше двух. Моча при ХПН становится светлой и редко окрашивается в желтый цвет.
У больного развивается общая слабость, снижение аппетита, нередко — инверсия сна (спать хочется днем, а ночью возникает бессонница). Часто беспокоит подташнивание, иногда рвота. Кожа становится бледной из-за развивающейся при ХПН анемии (малокровия). Иногда появляется сладковатый запах изо рта. Выявив симптомы хронической почечной недостаточности, лечение назначается незамедлительно.
Хроническая почечная недостаточность представляет собой серьезное заболевание, требующее внимательного подхода со стороны медицинских специалистов. Врачи отмечают, что симптомы могут быть неочевидными на ранних стадиях, включая усталость, отеки и изменения в мочеиспускании. Основными причинами являются диабет, гипертония и хронические воспалительные заболевания почек. Важно, что ранняя диагностика и контроль факторов риска могут замедлить прогрессирование болезни. Лечение включает в себя как медикаментозную терапию, так и изменение образа жизни, включая диету и физическую активность. Врачи подчеркивают, что регулярные обследования и соблюдение рекомендаций специалистов играют ключевую роль в управлении состоянием пациентов.

ХПН по уровню креатинина и прирост мочевины
Какие лабораторные признаки хронической почечной недостаточности известны современной медицине? Наиболее распространены в клинике исследования ХПН по уровню креатинина плазмы крови и определение СКФ. В норме концентрация креатинина ниже 100— 120мкмоль/л. У лиц с хорошо развитой мышечной массой величины нормы этих показателей несколько выше, чем у лиц со слаборазвитой мускулатурой. Повышение концентрации мочевины при ХПН и креатинина крови наблюдается также при острой почечной недостаточности (ОПН), однако это повышение относительно кратковременное, обратимое. Прирост мочевины и креатинина при острой почечной недостаточности происходит в течение нескольких часов и дней, а не недель и месяцев, как при ХПН. Расти уровень мочи при хронической почечной недостаточности и креатинина может также из-за повышенного катаболизма (распада белков в организме), который встречается при обширных кровоизлияниях в ткани и органы, гибели опухолевой ткани, сепсисе и т. д.
Тесты для определения ХПН

- Например, развивается снижение концентрационной функции почек, регистрируемой с помощью пробы Зимницкого, снижается уровень гемоглобина и эритроцитов, что свидетельствует о развитии анемии вследствие интоксикации при ХПН (развивается не всегда).
- Не получило широкого распространения определение средних молекул.
- Наиболее важным критерием ХПН является определение СКФ. Стойкое снижение СКФ менее 60 мл/мин. является признаком ХПН. Это соответствует 3-й, 4-й и 5-й стадиям ХБП (хронической болезни почек).
Каковы причины пагубного влияния ХПН на организм? При нарушении функции почек нарушается выделение из организма продуктов обмена веществ. К ним относятся шлаки (средние молекулы), избыток электролитов (калий, натрий, кальций, магний, хлор), мочевая кислота и др. Токсины при накоплении их в организме вызывают интоксикацию, проявляющуюся слабостью, тошнотой, снижением аппетита, изменениями со стороны внутренних органов (центральной нервной системы, системы крови, желудочно-кишечного тракта и т. д.). Накопление ионов калия вызывает серьезные расстройства деятельности сердечной мышцы (развиваются нарушения ритма), нервной системы.
В тяжелых случаях нарушается выделение избытка воды, что проявляется уменьшением объема мочи и появлением выраженных отеков, тяжелой артериальной гипертонии.
Какие органы помогают почкам в выделении шлаков? Организм устроен таким образом, что в отсутствие нормальной функции почек ряд органов, специализирующихся на выделении из организма жидкости, различных веществ, начинает усиленно выделять токсины. К таким органам относятся кожа (потовые и сальные железы), желудок и кишечник (это способствует тому, что выделяемые продукты обмена веществ раздражают слизистую оболочку этих органов, и приводят к развитию гастрита — воспаления слизистой желудка, дуоденита — воспаления слизистой 12-перстной кишки, энтерита — воспаления слизистой тонкого кишечника), трахея и бронхи (железы этих органов). Однако такая помощь почкам недостаточна и, к сожалению, не в состоянии компенсировать их дисфункцию.
Хроническая почечная недостаточность (ХПН) вызывает множество обсуждений среди пациентов и врачей. Люди часто делятся своими переживаниями о симптомах, таких как усталость, отеки и изменения в мочеиспускании. Многие отмечают, что на ранних стадиях заболевание может протекать бессимптомно, что усложняет его диагностику. Причины ХПН разнообразны: диабет, гипертония и заболевания почек. Важно, что раннее выявление и лечение могут замедлить прогрессирование болезни. Пациенты часто говорят о необходимости регулярных обследований и контроля уровня креатинина. Лечение включает диету, медикаменты и, в некоторых случаях, диализ. Поддержка со стороны близких и медицинских специалистов играет ключевую роль в жизни людей с ХПН, помогая справляться с эмоциональными и физическими трудностями.

Какие клинические проявления характерны для хронической почечной недостаточности
- интоксикационный синдром;
- анемия;
- нарушение фосфорно-кальциевого обмена и вторичный гиперпаратиреоз;
- асептическое воспаление органов детоксикации (гастроэнтероколит, дерматит, бронхит, пневмонит);
- полисерозиты;
- расстройства гемореологии;
- дистрофические изменения паренхиматозных органов (энцефалопатия, гепатодистрофия, пневмопатия, спленомегалия);
- нарушение жирового, углеводного, белкового, водно-электролитного обмена.
В связи с обилием медицинских терминов легко запутаться. Интоксикационный синдром развивается вследствие того, что почки перестают в должном количестве выводить токсины. Их накопление и сопровождается развитием интоксикации. Она проявляется общей слабостью, тошнотой, рвотой, болями в мышцах, ломотой в теле.
Анемия при хронической почечной недостаточности и гемодиализ при ХПН
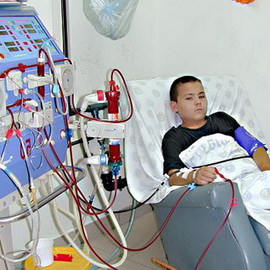
заслуживает отдельного рассмотрения, так как является очень частым проявлением хронической почечной недостаточности. Снижение гемоглобина крови менее 110 г/л (анемия) возникает по причине того, что уремические токсины отрицательно влияют на продукцию эритроцитов красным костным мозгом. Происходит резкое снижение числа эритроцитов. Также развитию анемии способствует снижение усвоения воспаленной слизистой желудочно-кишечного тракта железа, витамина В12 и фолиевой кислоты. В связи с этим применение препаратов железа, фолиевой кислоты, витамина В12, а также эритропоэтинов — препаратов, стимулирующих продукцию эритроцитов в красном костном мозге, является основой для лечения анемии.
Эритропоэтины применяются в виде подкожных инъекций от 2-3 раз в неделю (эпоэтин-α, эпоэтин-β), 1 раза в неделю (дарбепоэтин) до 1-2 раз в месяц (пегилированный эпоэтин-β). От их применения при хронинечской почечной недостаточности осложнения практически не развиваются. Препараты хорошо переносятся пациентами и предоставляются, как правило, бесплатно, так как входят в состав списков региональной льготы.
Важным немедикаментозным способом лечения является качественный гемодиализ при ХПН: в случае подбора эффективной дозы диализа уровень интоксикации снижается, и постепенно повышается уровень гемоглобина.
Нарушение фосфорно-кальциевого обмена и вторичный гиперпаратиреоз являются частыми следствиями хронической почечной недостаточности, однако редко в нашей стране корректируются лечебными мероприятиями. Такое невнимание к перечисленным проблемам приводит к повышенной кальцификации сосудистого русла и ранней сердечнососудистой смерти, а также усугублению интоксикационного синдрома.

Гиперпаратиреоз при ХПН и функция паратиреоидного гормона

— это патологическое состояние, при котором повышается выработка паращитовидными железами гормона, который называется паратгормоном (паратиреоидным гормоном). Паращитовидные железы еще называются околощитовидными и представляют собой несколько (обычно четыре) небольших желез, расположенных по бокам от трахеи, размером с горошины. Уремические токсины вызывают нарушение деятельности рецепторов этих желез, и те безудержно начинают продуцировать паратгормон.
Функция паратиреоидного гормона заключается в поддержании концентрации кальция во внеклеточной жидкости. Он действует непосредственно на кости и почки и опосредованно — на кишечник, влияя на синтез l,25(OH)2D3 (метаболита витамина Д), что повышает уровень кальция в крови. Продукция паратиреоидного гормона строго регулируется концентрацией кальция в крови. Эта система обратной связи — один из важнейших механизмов, жестко регулирующих уровень кальция во внеклеточной жидкости. Любой тенденции к снижению уровня кальция противодействует повышение скорости секреции паратиреоидного гормона. В результате этого повышается скорость растворения минерального вещества кости, что приводит к увеличению поступления кальция из костей в кровь, снижается почечный клиренс (выделение, очистка) кальция, что приводит к возвращению во внеклеточную жидкость большего количества фильтруемого в клубочках кальция, увеличивается всасывание кальция в кишечнике.
Диета при хронической почечной недостаточности для снижения концентрации фосфатов
При хронической почечной недостаточности помимо роста уровня паратгормона происходит повышение концентрации фосфатов в крови. Это обусловлено резким снижением их экскреции с мочой. В случае гемодиализа при хронической почечной недостаточности фосфаты плохо проникают через мембрану диализатора, поэтому процедуры диализа не приводят к нормализации уровня фосфатов в крови.
Применение высокопоточных методов гемодиафильтрации способствует лучшему выведению фосфатов.
Повышение уровня паратгормона и фосфатов, нередко сопровождающееся ростом уровня кальция в крови, приводит к перестройке костной ткани с развитием ее разряжения (остеопороза) и повышенной ломкости, отложению солей кальция в сосудах и повышением риска сосудистых катастроф, усугублением интоксикационного синдрома. В качестве методов лечения хронической почечной недостаточности используют диету с употреблением продуктов, содержащих мало фосфатов, препараты витамина Д (в случае его дефицита), кальцимиметики (цинакальцет и др.), повышающие чувствительность рецепторов паращитовидных желез и приводящие к снижению синтеза паратгормона, а также уменьшению размеров желез. Используют также препараты, связывающие фосфаты в кишечнике, — фосфат-биндеры (кальция карбонат, ренагель и др.).
В последнее время получили свое развитие Центры гиперпаратиреоза, которые специализируются на патологии паращитовидных желез. В Ростовском медуниверситете такой центр был создан и успешно функционирует, оказывая помощь пациентам, проживающим на Юге России.
Асептическое воспаление органов детоксикации
Асептическое воспаление органов детоксикации объясняется тем, что в слизистых оболочках желудочно-кишечного тракта, бронхиального дерева, в коже есть железы, продуцирующие секрет. При выраженной интоксикации уремические токсины начинают выделяться этими железами, вызывая их воспаление.
У больных развивается воспаление: слизистой желудка и кишечника — гастроэнтерит, кожи — дерматит, бронхов — бронхит. С этим же связано и развитие воспалительного процесса в полостях организма — полисерозиты. В частности, нередко развивается воспаление плевральной полости (плеврит). Вследствие хронической интоксикации отмечаются нарушения свертывания крови (гемореологии), дистрофические изменения внутренних органов.
Энцефалопатия — дистрофические изменения головного мозга, гепатодистрофия — дистрофические изменения в ткани печени, пневмопатия — дистрофические изменения в ткани легких.
Вопрос-ответ
Как понять, что у тебя хроническая почечная недостаточность?
Тошнота и рвота, Отсутствие аппетита, потеря веса, Появление одышки, слабости, Отеки по всему телу, в особенности на ступнях и кистях рук, Нарушение сна, спутанность сознания, Кожный зуд, сухость, Мышечные судороги, Высокое артериальное давление, Ещё
Что характерно для хронической почечной недостаточности?
Для хронической почечной недостаточности характерно снижение кальция в сыворотке крови, в то время как уровень фосфора обычно повышен.
Какой симптом наиболее характерен для хронических заболеваний почек?
Основные симптомы: отечность в области лица и ног, болезненные ощущения в зоне поясницы, изменение оттенка мочи, примеси хлопьев в моче и наличие осадка, частые позывы к мочеиспусканию, снижение ежесуточного объема мочи, частые позывы в туалет в ночное время, ухудшение аппетита, кожный зуд.
Каковы симптомы почечной недостаточности?
При поражении почек дыхание затрудняется из-за избытка жидкости в тканях, а также от снижения кислорода в крови. Особенно часто одышка возникает при любой физической нагрузке, когда снижается сатурация. Чтобы узнать точную причину затрудненного дыхания, желательно провериться у специалистов.
Советы
СОВЕТ №1
Регулярно проходите медицинские обследования. Хроническая почечная недостаточность может развиваться незаметно, поэтому важно регулярно проверять уровень креатинина и другие показатели функции почек, особенно если у вас есть факторы риска, такие как диабет или гипертония.
СОВЕТ №2
Следите за своим питанием. Ограничьте потребление соли, белка и калия, чтобы снизить нагрузку на почки. Консультируйтесь с врачом или диетологом для составления индивидуального плана питания, который будет учитывать ваши потребности и состояние здоровья.
СОВЕТ №3
Поддерживайте активный образ жизни. Регулярные физические нагрузки помогают улучшить общее состояние здоровья и могут замедлить прогрессирование хронической почечной недостаточности. Выбирайте умеренные упражнения, такие как ходьба, плавание или йога.
СОВЕТ №4
Обратите внимание на симптомы. Если вы заметили такие признаки, как усталость, отеки, изменения в мочеиспускании или высокое кровяное давление, немедленно обратитесь к врачу. Раннее выявление и лечение могут значительно улучшить прогноз.